Julia Wagner
Ernährungsexpertin
Gelernte Gesundheits- und Krankenpflegerin
Was ist enterale Ernährung?
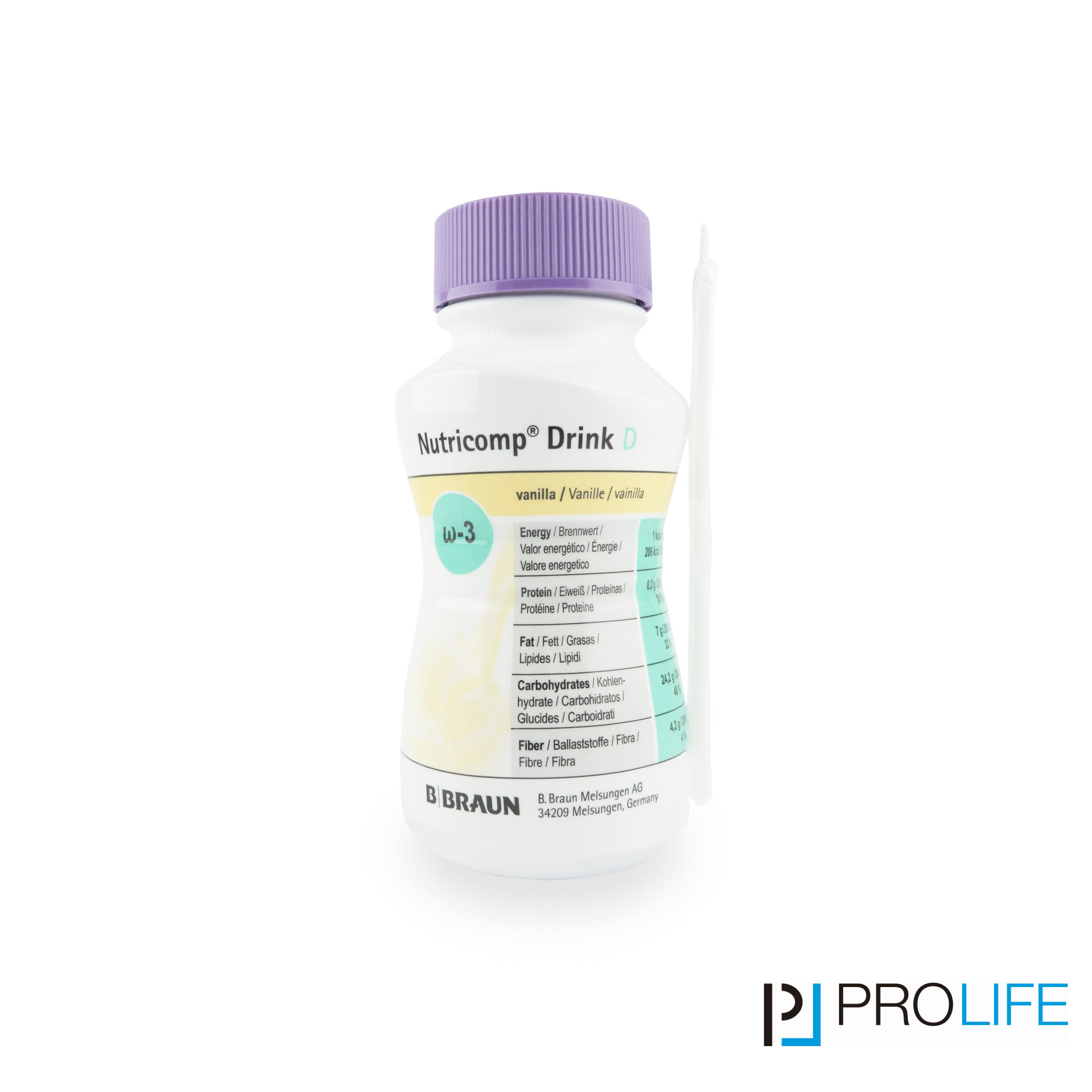
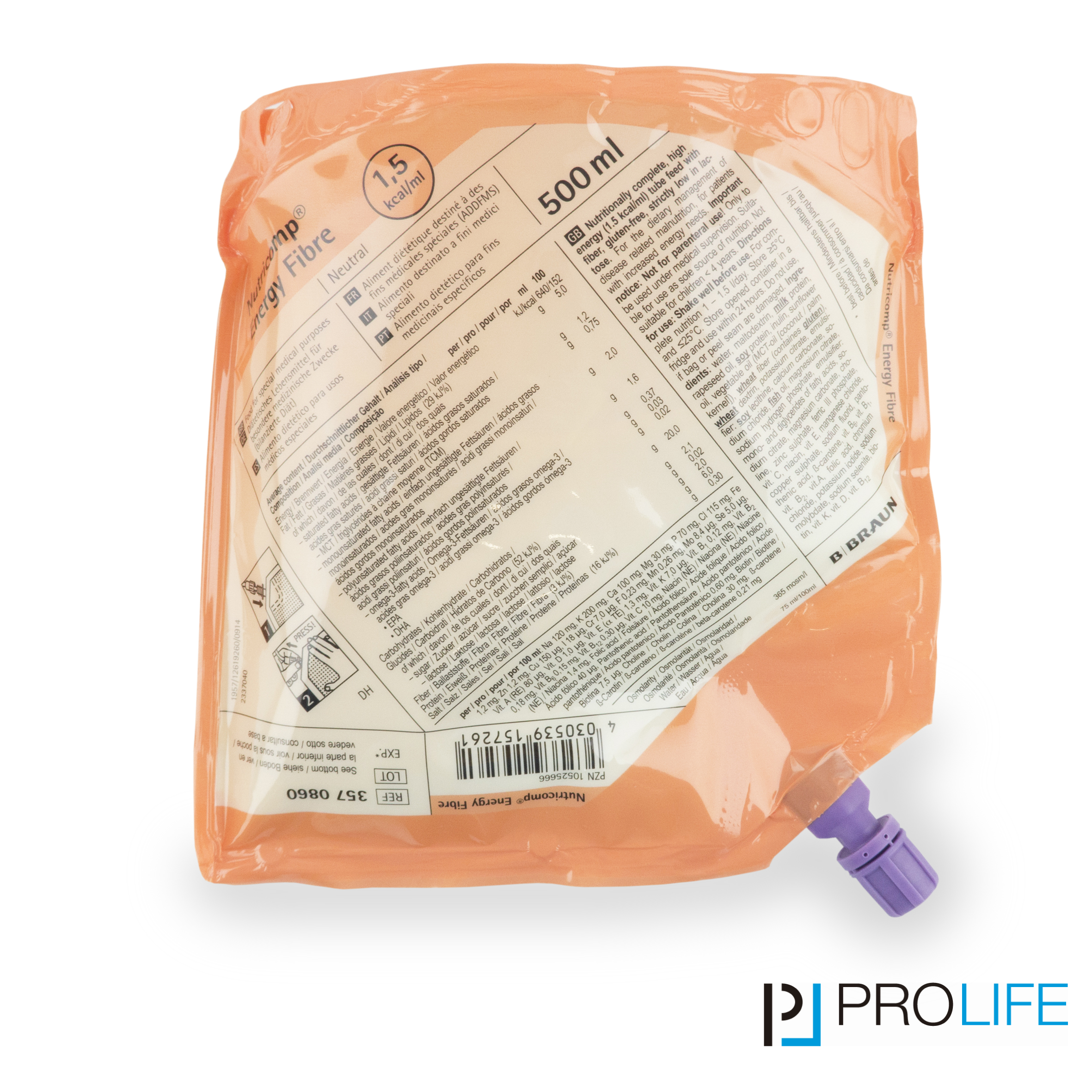
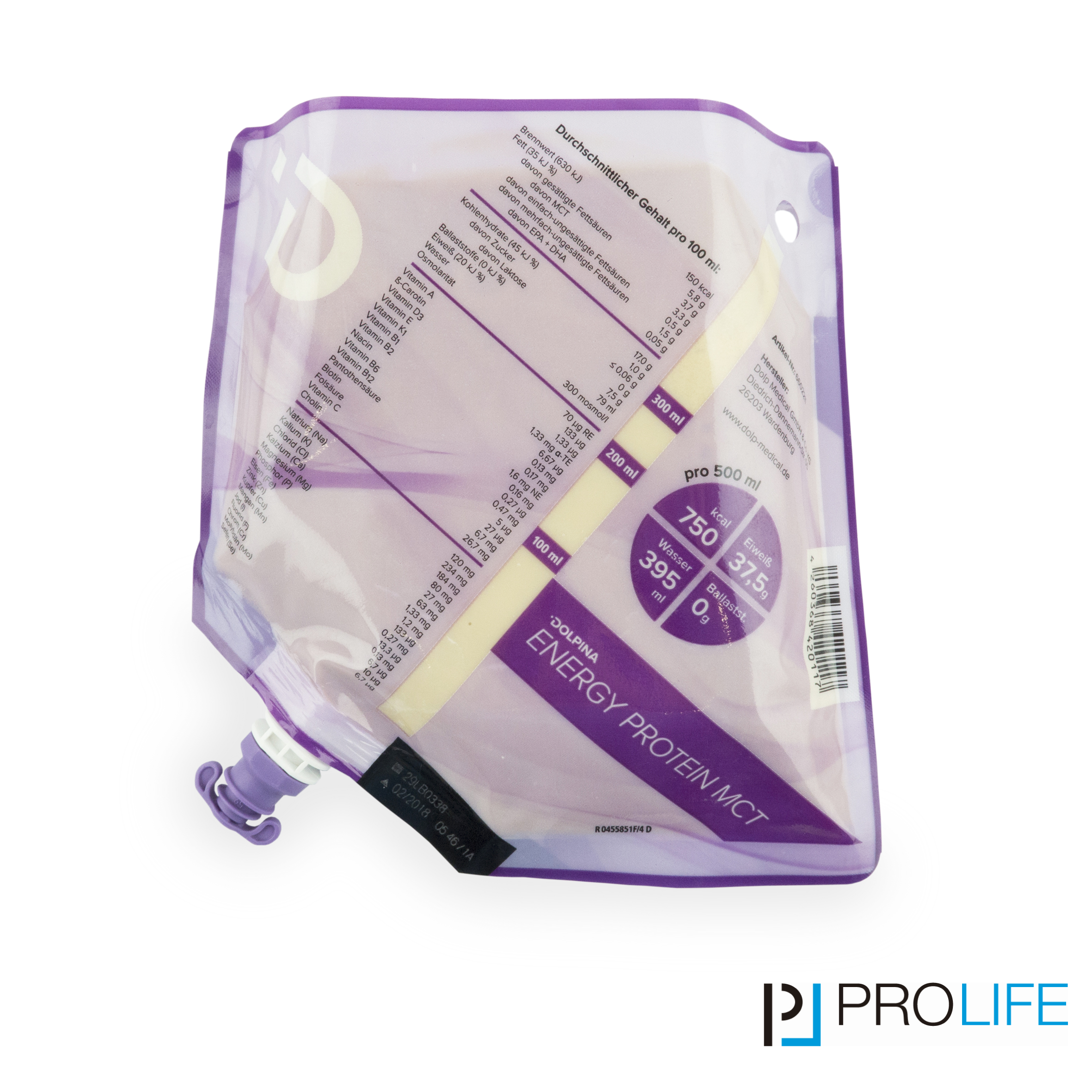
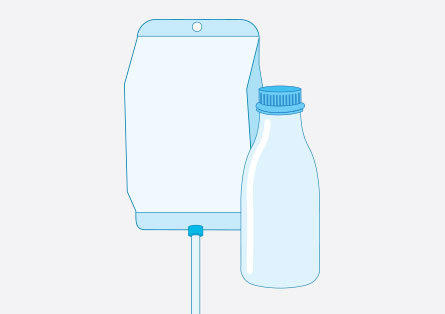
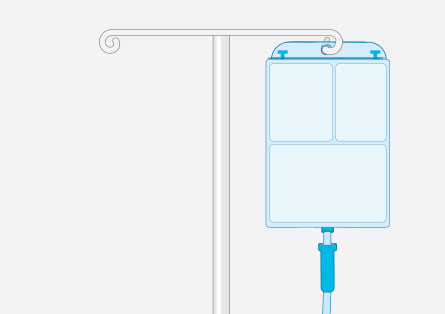
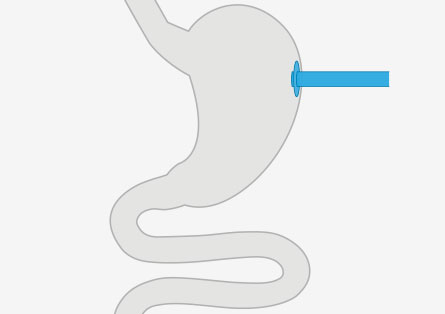
Die enterale Ernährung ist eine Form der künstlichen Ernährung. Die Nahrung wird in flüssiger Form mit geringer Viskosität entweder als Trinknahrung oder als Sondennahrung über eine Ernährungssonde verabreicht und vom Verdauungstrakt verwertet. Die Ernährungssonde kann über die Nase in den Magen oder Dünndarm oder über eine künstliche Verbindung zwischen Bauchdecke und Magen oder Dünndarm verlegt werden. Welche Form der enteralen Ernährung angewendet wird, hängt von der Grunderkrankung ab. Außerdem spielt es eine Rolle, wie lange eine künstliche Ernährung voraussichtlich notwendig sein wird.
Enterale Ernährung kann ich einer Klinik, in Pflegeheimen und zuhause durchgeführt werden.