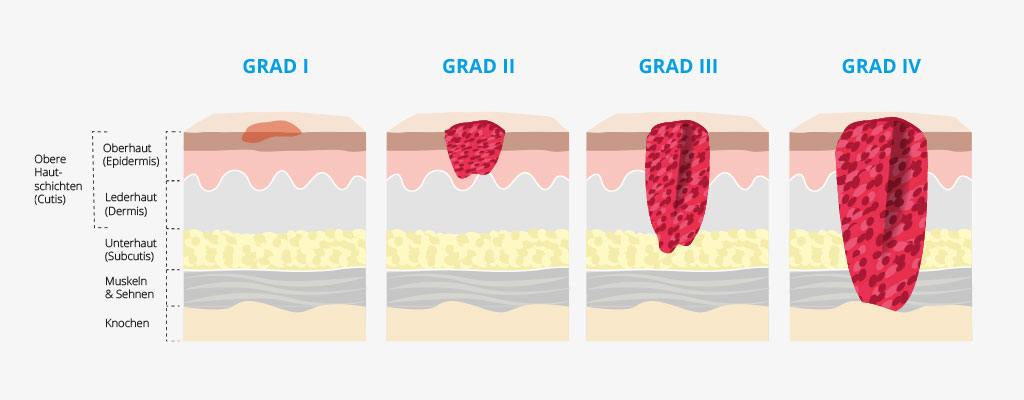
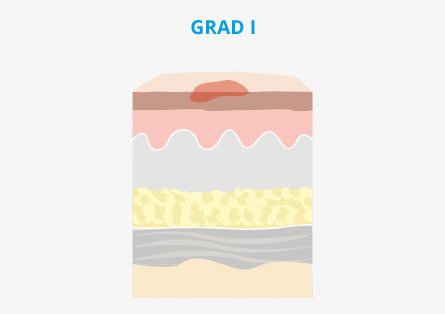
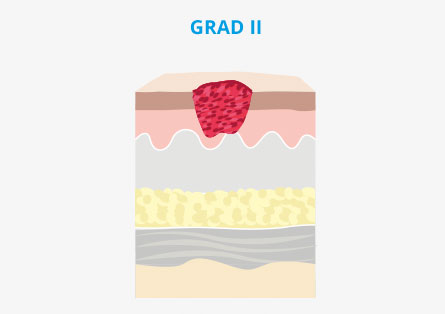
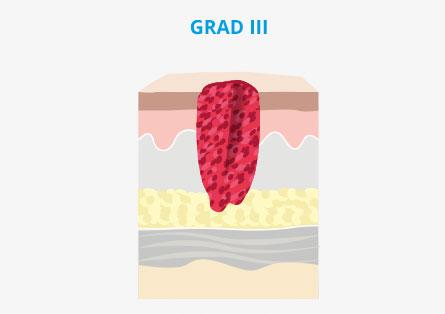
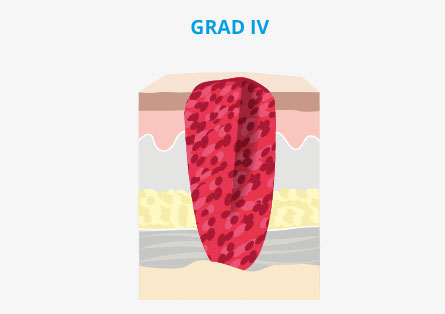
Was sind die Ursachen für einen Dekubitus?
Die drei wichtigsten Faktoren für die Entstehung eines Dekubitus sind:
- Druck
- Zeit
- Scherkräfte
Ein Dekubitus entsteht in erster Linie durch einen anhaltenden Druck auf die Gewebefläche, wodurch es zu einer mangelnden Durchblutung im betroffenen Bereich kommt. Hierdurch erfolgt eine Unterversorgung des Gewebes mit ausreichend Sauerstoff und Nährstoffen, wodurch die Hautzellen beschädigt werden. Mit der Zeit wird die Haut immer dünner, bis sie schließlich abstirbt.
Neben dauerhaftem, lokalem Druck sind auch sogenannte Scherkräfte für einen Dekubitus mitverantwortlich. Scherung heißt, dass sich Hautschichten gegeneinander verschieben. Das kann beispielsweise passieren, wenn Pflegekräfte die Patienten „verlagern“, also in eine andere Position bringen. Dabei können sich die Blutgefäße „verdrillen“, so dass das Blut nicht mehr gut zirkulieren kann.
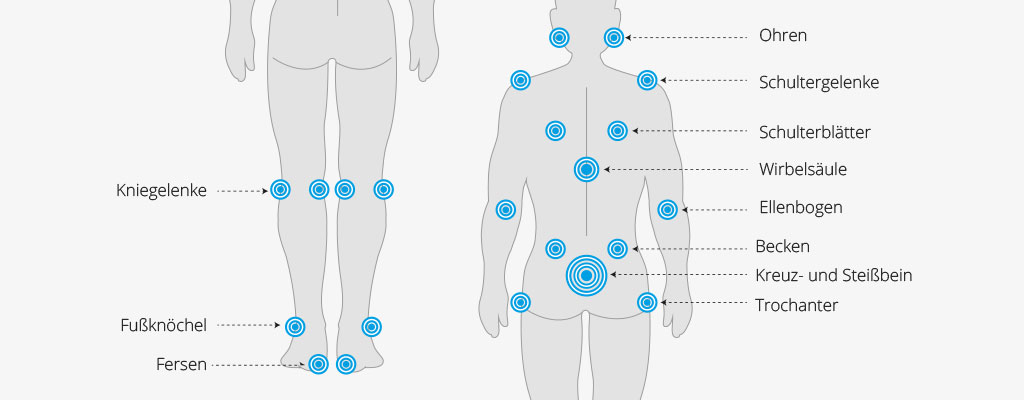
Typische Körperstellen für einen Dekubitus